Transfusiones de plaquetas para enfermedades raras de células sanguíneas aumentan riesgo de mortalidad
Por el equipo editorial de LabMedica en español
Actualizado el 10 Mar 2015
Los pacientes hospitalizados con ciertas enfermedades raras de las células sanguíneas reciben frecuentemente un tratamiento que se asocia con un aumento de muerte.Actualizado el 10 Mar 2015
Los riesgos y beneficios asociados a las transfusiones de plaquetas han sido estudiados en las enfermedades sanguíneas raras, como la púrpura trombocitopénica trombótica (PTT), trombocitopenia inducida por heparina (TIH) y la púrpura trombocitopénica inmune (PTI).
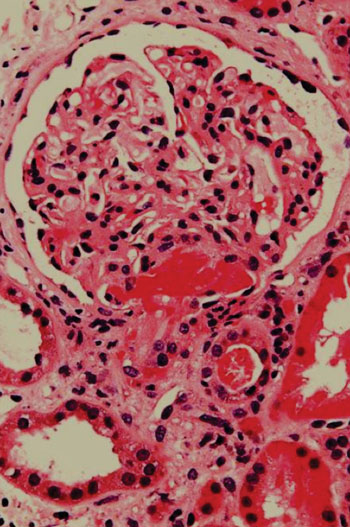
Imagen: Una histología de una biopsia renal de un paciente con púrpura trombótica trobocitopénica (TPP), mostrando una microangiopatía trombótica aguda (Fotografía cortesía de Nephron).
Los expertos médicos en medicina transfusional en la Facultad de Medicina (Baltimore, MD, EUA) de la Universidad Johns Hopkins, llevaron a cabo una revisión nacional de casi 100.000 ingresos hospitalarios combinados para tres trastornos de células sanguíneas raras: la PTT, la TIH y la PTI. Las tres condiciones son trastornos del sistema inmunológico marcadas por niveles bajos de plaquetas, que son las células que ayudan a sellar los vasos sanguíneos dañados. La PTT es una afección potencialmente mortal en la que se forman coágulos en los vasos sanguíneos pequeños, lo que resulta en un recuento bajo de plaquetas en general. Ocurre en menos de una de cada 100.000 personas por año. La PTI es una tendencia menos grave que la hemorragia, que se ve en aproximadamente uno de cada 20.000 niños y uno de cada 50.000 adultos, que a menudo desaparece por sí sola. La TIH es una reacción que amenaza la vida, contra la droga, heparina, que se da a los pacientes para prevenir la formación de coágulos de sangre. Por razones desconocidas, en aproximadamente 1% a 5% de los pacientes que recibieron heparina, el sistema inmune responde produciendo la formación de coágulos en lugar de suprimirlos.
Las transfusiones de plaquetas fueron reportadas en el 10,1% de todas las hospitalizaciones para PTT, 7,1% para la TIH y el 25,8% para la PTI. En la PTT, las probabilidades de morir en el hospital se duplicaron cuando el paciente recibió una transfusión de plaquetas. En la TIH, las probabilidades de morir eran cinco veces mayores cuando se hacía una transfusión de plaquetas.
Los científicos encontraron que uno de cada 10 pacientes con PTT y uno de cada 13 pacientes con TIH recibieron transfusiones de plaquetas, a pesar de las preocupaciones de algunos practicantes sobre los riesgos. En algunos casos, los médicos no pueden haber sabido que el paciente tenía un trastorno de las plaquetas hasta que vio la reacción potencialmente mortal a la transfusión.
Aarón AR Tobian, MD, PhD, profesor asociado de patología, dijo, “Debido a que estas aflicciones son tan raras, son difíciles de estudiar. Hubo algunas sugerencias de que las transfusiones pueden ser perjudiciales en estas enfermedades, pero esto, realmente, no se conocía hasta ahora. Nuestro estudio es el primero en mostrar que las transfusiones de plaquetas se administran con frecuencia a los pacientes con PTI, TIH y PTT, y que están asociadas con mayores probabilidades de coágulos de sangre arterial y mortalidad en la PTT y la TIH. “Los autores creen que para los pacientes con TIH y PTT, las transfusiones de plaquetas deben reservarse sólo para las hemorragias graves, que ponen en peligro la vida de los pacientes, o refractarias a otras terapias o para la cirugía mayor. Para los pacientes con TIH, el primer paso es dejar de administrar heparina, y los pacientes con PTT deben ser transferidos a un hospital que pueda administrar la terapia de intercambio de plasma. El estudio fue publicado en la edición del 14 de enero de 2015, de la revista Blood.
Enlace relacionado:
Johns Hopkins University School of Medicine